V
Vertige
Au niveau médical, le vertige (étymologiquement vertigo vient du latin verso, versare : tourner) est un trouble affectant un sujet dans le contrôle de sa situation dans l’espace, ce qui occasionne une illusion de déplacement du sujet par rapport aux objets environnants ou des objets environnants par rapport au sujet. Cette illusion de mouvement peut se présenter sous différentes formes :
- une sensation de rotation « comme dans un manège » ;
- une sensation de déplacement du corps dans le plan vertical « comme dans un ascenseur » ;
- une sensation d’instabilité, décrite comme un tangage « comme sur un bateau ».
Cependant, dans le langage courant, la définition de vertige s’est largement étendue, et beaucoup de personnes décrivent comme étant des vertiges d’autre causes d’étourdissements comme l’impression de tête légère, le déséquilibre, la désorientation, l’incoordination, la maladresse, la lipothymie, la syncope.
Classification
Le vertige est classé soit en vertige d’origine périphérique soit en vertige d’origine central selon l’emplacement du dysfonctionnement de la voie vestibulaire3.
Le vertige causé par des problèmes au niveau de l’oreille interne ou du système vestibulaire, composé des canaux semi-circulaires, du vestibule (utricule et saccule) et du nerf vestibulaire est appelé vertige «périphérique», «otologique» ou «vestibulaire»4.
Étiologie
Périphérique
Le vertige paroxystique positionnel bénin
Le vertige paroxystique positionnel bénin (VPPB) est la cause la plus fréquente de vertige, particulièrement chez les personnes âgées. Il est causé par la formation d’otolithes et à leur migration au niveau des canaux semi-circulaires de l’oreille interne. Typiquement, les patients touchés se plaignent de brèves périodes de vertige déclenchées par un changement rapide de position de la tête.
La névrite vestibulaire
La névrite vestibulaire est causée par une inflammation du nerf vestibulaire de nature infectieuse ou para-infectieuse. Le symptôme principal est le début aigu du vertige rotatoire sévère, prolongé, associé à un nystagmus spontané horizontal, le déséquilibre postural et les nausées sans dysfonction auditive concomitante.
La maladie de Ménière
La maladie de Ménière est une autre cause de vertige périphérique. Elle se se caractérise par des crises de vertige grave spontané accompagnées de nausées et de vomissements, d’acouphènes de basse fréquence, de perte auditive fluctuante et d’un sentiment de plénitude ou de blocage de l’oreille affectée.
Central
Infarctus cérébelleux
L’infarctus cérébelleux aigu sur le territoire de l’artère cérébelleuse antérieure inférieure ou de l’artère cérébelleuse postérieure inférieure, est une cause centrale de vertige. Ce vertige peut résulter de l’ischémie pontomédullaire du tronc cérébral près des noyaux vestibulaires. Dans un infarctus cérébelleux, le nystagmus est dans la direction du regard et le plus visiblement ipsilatéral à la lésion et ne peut pas être supprimé par la fixation visuelle. Les constatations du moteur oculaire sont souvent présentes dans la maladie du tronc cérébral comme le nystagmus optimiste ou négatif ou le nystagmus dysconjugué.
Diagnostic
L’interrogatoire et l’examen clinique (manœuvre diagnostique) permettent un diagnostic rapide chez plus des 3/4 des patients5. Les manœuvres diagnostiques des vertiges paroxystiques positionnels bénins (VPPB) et la recherche des signes d’atteinte du contrôle cérébelleux de l’oculomotricité et de la fonction vestibulaire orientent le diagnostic, de même que l’examen du patient « vertigineux »5.
Physiopathologie
L’équilibre est la stabilisation du corps et des yeux car pour voir nettement, il faut que l’image reste stable sur la fovéa, de même lorsque le sujet est immobile et que les objets bougent ou lorsque les yeux bougent. C’est donc un système statique et dynamique. Trois systèmes sont impliqués dans l’équilibre :
- le système vestibulaire ;
- le système proprioceptif ;
- le système visuel.
Les informations données par ces trois systèmes convergent et sont comparées aux informations précédemment gardées. Au niveau des noyaux vestibulaires et dans leur voisinage immédiat se constitue un véritable centre primaire d’équilibration. Le système vestibulaire est le seul système sensoriel qui ne soit pas conscient, et la sensation d’équilibre ne devient consciente que lorsqu’il existe une incoordination entre les informations venant de ces trois systèmes et celles qui étaient gardées antérieurement. Cette différence est alors perçue d’une façon désagréable sous la forme d’une sensation de déséquilibre ou de mal de mer. Lorsqu’il existe une atteinte du vestibule, c’est au niveau des yeux et des pieds qu’apparaissent les troubles. Les connections vestibulaires sont multiples et complexes. Il en existe essentiellement de trois types :
- visio-vestibulaires mettant en jeu les mouvements oculaires conjugués ;
- cérébello-vestibulaires où le cervelet apparaît comme le coordinateur des connections vestibulaires ;
- vestibulo-spinal mettant en jeu le système proprioceptif avec des récepteurs cervicaux et plantaires.
Pour qu’apparaissent un vertige, il peut se produire une altération au niveau :
- du récepteur : le labyrinthe postérieur (vestibule) ;
- du nerf vestibulaire ;
- des noyaux vestibulaires.
Prévalence
50 % des patients ont fait ou feront l’expérience d’un vertige ;
un patient sur sept a connu ou connaîtra une grande crise de vertige ou de déséquilibre aigu.
Ce symptôme touche 5 % de la clientèle d’un généraliste, un spécialiste étant consulté dans 37 % des cas, avec une cause grave et potentiellement mortelle découverte dans 2 % des cas (accident ischémique cérébral embolique ; des accidents aéro-emboliques lors d’une plongée sous-marine avec bouteille affectent l’oreille interne et peuvent être associés à de graves atteintes médullaires).
35 % des patients conduits aux urgences présentent des vertiges positionnels paroxystiques bénins ;
6 % présentent de premières manifestations de la maladie de Menière
6 % de névrite vestibulaire ou moins souvent une fracture du rocher ou des complications infectieuses (dont la labyrinthite infectieuse, rare).
L’apnée du sommeil, par la privation d’oxygène de certaines zones du cerveau ou de l’oreille interne, peut être à l’origine, pas toujours diagnostiquée, d’un vertige vrai très violent.
Vertige paroxystique positionnel bénin VPPB
Le vertige paroxystique positionnel bénin (VPPB) est la plus fréquente des causes de vertige en ORL, et qui atteint près d’un tiers des patients vertigineux.
Les principaux facteurs de risque sont l’âge, la présence d’une migraine, l’hypertension artérielle et la dyslipidémie1. Parfois une notion de traumatisme crânien ou de labyrinthite virale peut être retrouvée.
Description
Il s’agit d’un vertige rotatoire, souvent violent et d’apparition rapide (3 à 20 secondes) mais de durée brève (moins d’une minute), parfois accompagné de nausées. Il apparaît à la suite d’un changement de position de la tête, toujours le même, et le cas le plus fréquent est la rotation de la tête le sujet étant allongé, mais il peut très bien survenir en position debout la tête en hyperextension ou tout au contraire la tête penchée vers le sol. Un patient sur quatre se plaint en outre de troubles de l’équilibre lors de la marche.
En général, l’exploration du système vestibulaire, de l’oculomotricité, de la posture et de l’audition ne révèle rien d’anormal.
Evolution
Le vertige paroxystique dure, sans traitement, plusieurs semaines (plus d’un mois pour ceux concernant le canal semi-circulaire postérieur, deux semaines pour ceux concernant le canal horizontal).
Les crises peuvent être isolées ou se répéter (15 % de récidive annuelle).
Physiopathologie
Il s’agit d’une pathologie d’un canal semi-circulaire le plus souvent postérieur mais les deux autres canaux peuvent être atteints (l’atteinte du canal antérieur étant exceptionnelle). Des otoconies de l’utricule se détachent migrent par gravité dans l’un des canaux semi-circulaires : on parle de canalolithiase (lithiases libres dans le canal). L’origine peut être l’altération de la macule utriculaire par traumatisme, vieillissement, infection, chirurgie de l’oreille moyenne, etc.
Cette masse protéo-calcique, même minime, se déplace dans le canal semi-circulaire affecté quand le patient s’incline dans le plan de ce canal, ce qui entraîne la stimulation de la cupule et provoque un vertige associé à un nystagmus dont la direction et le sens (horizontal pur, vertical et rotatoire) varie en fonction du canal atteint.
Papillomavirus humain
Le virus du papillome humain (VPH, en anglais Human papillomavirus, HPV) est un virus à ADN faisant partie de la famille des Papillomaviridae. Il est responsable des infections sexuellement transmissibles les plus fréquentes puisque l’estimation des personnes actuellement contaminées par ce virus est comprise entre 10 et 30 %.
Il existe environ 200 génotypes de papillomavirus. Certains génotypes se transmettent par voie sexuelle et infectent les muqueuses génitales, d’autres se transmettent par contacts cutanés et infectent la peau.
Les manifestations cliniques les plus connues de la contamination sexuelle sont les condylomes acuminés (dits également « verrues génitales », ou « végétations vénériennes » ou « crêtes de coq »), déjà décrits par Hippocrate. Mais la gravité de cette infection est que certains génotypes sont le facteur obligatoire du cancer du col de l’utérus, découverte qui valut à Harald zur Hausen le Prix Nobel de physiologie ou médecine 2008.
Les manifestations cliniques cutanées de l’infection à VPH comprennent les verrues vulgaires et les verrues plantaires.
Virus
Virus nu, il est particulièrement résistant dans le milieu extérieur (froid, solvants organiques, détergents). Son génome est constitué de 8 000 paires de bases. Le virion est non enveloppé, la capside est à symétrie cubique constituée de 72 capsomères en structure icosaédrique, de 55 nm de diamètre ; il possède un ADN bicaténaire, circulaire, fermé, à réplication dans le noyau cellulaire.
Ce virus a un tropisme pour les épithélium malpighiens.
Les papillomavirus humains appartiennent surtout au genre α-Papillomavirus. On en compte plus de 200 génotypes. 120 ont été identifiés et séquencés1. Ils ont une spécificité d’hôte étroite (spécifique d’une espèce), ainsi qu’une spécificité de tissus.
Ils sont désignés par un nombre en fonction de leur chronologie historique de découverte.
Il existe trois grands groupes :
- types muqueux et génitaux à potentiel cancérigène élevé : HPV-16, 18, 31, 33, 35, 45, 51, 52, 58, etc.
- types muqueux et génitaux à faible potentiel cancérigène : HPV-6, 11 (papillomes et condylomes acuminés ano-génitaux)
- types cutanés : HPV-1, 2, 3, 4, 5, 7, 8, 10, 27, 57, 60, etc.
Le génome des virus génitaux codent huit gènes (et autant de protéines).
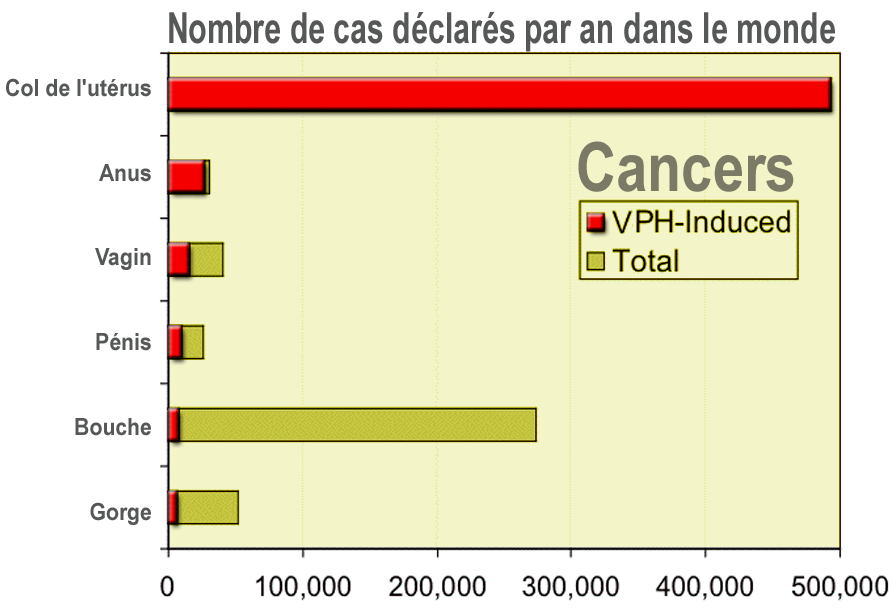 Epidémiologie
Epidémiologie
Les papillomavirus humains sont souvent présents sur la peau normale de sujets sains. On parle d’infections cutanées asymptomatiques, qui apparaissent très tôt dans l’enfance. La plupart des infections à papillomavirus sont latentes ou transitoires. Les lésions induites par ces virus régressent spontanément la plupart du temps.
Infections génitales
Ce sont les infections génitales qui ont été les plus étudiées. Le VPH est la principale cause d’infections sexuellement transmissibles (IST) aux États-Unis4. Bien que sa prévalence5 soit élevée (près de 25 % de la population féminine pubère, elle est particulièrement importante chez la jeune femme de moins de 20 ans) :
- plus de la moitié des lésions de bas degré régressent spontanément en quelques années, 10% évoluant vers des lésions de haut degré ;
- environ un tiers des lésions de haut degré régressent spontanément, 5 % évoluant vers un cancer ;
- au total, 5 % des infections évoluent vers un cancer.
On considère ainsi que la majorité des personnes sexuellement actives ont eu au moins une infection à papillomavirus à potentiel cancérogène élevé au cours de leur vie, surtout au cours des premières années de la vie sexuelle.
Le virus se transmet par contact direct avec une peau ou une muqueuse contaminée, par voie buccale, auto-inoculation (la transmission de verrues vulgaires est favorisée par le grattage) et par contact indirect (objets, surfaces contaminés, locaux – douches, hammams, sièges de toilettes, piscines, etc. – favorisent la propagation des verrues plantaires) ; la transmission est sexuelle dans le cas des condylomes ano-génitaux ; la transmission du papillome laryngien s’effectue de la mère à l’enfant lors du passage dans la filière génitale.
De 1 % à 2 % des hommes et des femmes infectés présenteront des condylomes exophytiques cliniquement visibles.
Les lésions exophytiques cliniquement visibles sont rarement associées au cancer : seuls certains génotypes du VPH sont associés aux cancers du col de l’utérus, de la vulve, du pénis et au cancer anorectal. L’ADN de certains sérotypes d’HPV serait présent dans au moins 80-90 % des lésions cervicales dysplasiques (néoplasies cervicales intra-épithéliales) et des cancers du col de l’utérus (HPV 16, 18, 31, 33 ou 35). Les génotypes (HPV 6 et 11) qui causent le plus souvent les condylomes exophytiques n’ont pas été associés à ces cancers.
La transmission périnatale d’une infection symptomatique semble rare. Lorsqu’elle survient, l’infection est associée à des lésions génitales et à des lésions des cordes vocales. On ignore la durée de la période d’incubation. Habituellement, la transmission périnatale devient cliniquement apparente au cours des deux premières années de vie.
Autres infections
Le papillomavirus humain (HPV) est également retrouvé au niveau d’autres épithéliums malpighiens9, de la muqueuse oropharyngée mais surtout de la muqueuse œsophagienne. HPV y est souvent observé au sein de lésions bénignes ou malignes où il induit la formation des cellules pathognomoniques de l’infection : les koïlocytes.
Tumeurs bénignes de l’œsophage
Les lésions bénignes au niveau de l’œsophage sont des papillomes viraux (squamous cell papillomas, SCP).
L’implication de HPV est fortement suspectée au vu de l’existence d’une koïlocytose plus ou moins prononcée dans ces lésions, mais la preuve n’en est apportée par PCR que dans 20 % des cas (0 % dans les pays à faible risque par exemple la Finlande, supérieur à 50 % dans les pays à haut risque par exemple la Chine lors d’une campagne de dépistage du cancer de l’œsophage.
Ceci permet de penser que HPV (essentiellement les types 6, 11 et 16), s’il n’est pas suffisant pour induire la formation de papillomes, a très certainement un rôle de cofacteur dans l’apparition de ces tumeurs bénignes (Chang et al. 1991).
Il semble que très peu de papillomes puissent évoluer vers un carcinome épidermoïde.
Tumeurs malignes de l’œsophage
Les tumeurs malignes de l’œsophage sont des carcinomes de type épidermoïde ; les adénocarcinomes se développent quant à eux au niveau d’un œsophage de Barrett. HPV semble fortement impliqué dans l’étiologie des carcinomes épidermoïdes de l’œsophage (squamous cell carcinoma, SCC) : on y retrouve également des koïlocytes.
La première étude prouvant le rôle d’un papillomavirus dans la genèse de lésions œsophagiennes est une étude animale. Les bovins des Highlands en Écosse présentent fréquemment des papillomes œsophagiens; expérimentalement, une papillomatose a été induite par le papillomavirus bovin 4 (BPV4). Ces animaux développent fréquemment des cancers de l’œsophage, et 96 % des animaux qui présentent ce cancer sont également porteurs de papillomes BPV4-induits. On a démontré que l’ingestion de fougères (qui sont riches en carcinogène et en immunosuppresseurs, par exemple l’azathioprine) était un facteur de la transformation maligne des papillomes16.
Chez l’homme, on retrouve fréquemment HPV par PCR dans les SCC (de 25 % à 40 % dans les études) de type 6, 11, 16, 18 et 30, mais le plus souvent de type 1617. Comme pour les lésions bénignes, on retrouve plus fréquemment HPV dans les coupes de SCC en provenance de pays à risque élevé ou à haut risque, que dans celles provenant de pays à faible risque.
Il est actuellement admis que HPV n’est qu’un cofacteur de carcinogénèse en ce qui concerne les carcinomes épidermoïdes de l’œsophage, agissant en synergie avec d’autres facteurs de risque (nitrosamines, mycotoxines, consommation d’opium, de tabac, d’alcool, etc.).
Manifestations cliniques de l’atteinte génitale
L’infection peut être subclinique ou clinique, mais elle est habituellement asymptomatique.
Chez la femme, le col de l’utérus est l’endroit du corps le plus fréquent d’infection génitale au VPH. L’infection en atteint souvent plusieurs (le col de l’utérus, le vagin, la vulve, etc.). Le papillomavirus peut également créer des problèmes génitaux chez l’homme (verrues anogénitale sur le court terme, cancer du pénis sur le long terme) 20,21.
Condylome plan
Les lésions kératinisées légèrement surélevées.
- Condylome acuminé : Des excroissances sur la peau ou les muqueuses de la région ano-génitale sont souvent multiples et polymorphes avec apparence exophytique variant entre une excroissance digitiforme ou en chou-fleur et une lésion papuleuse.
L’histoire naturelle de l’infection est marquée par une fluctuation de la taille et du nombre des condylomes et, dans bien des cas, par leur éventuelle disparition. La taille et le nombre des condylomes peuvent croître durant la grossesse.
Pouvoir pathogène et génotype
Le pouvoir pathogène des papillomavirus humains dépend :
- du statut immunitaire de la personne infectée : les déficits immunitaires favorisent ce type d’infection (immunodépression congénitale, transplantations, VIH, traitements immuno-suppresseurs) ;
- de facteurs génétiques favorisant la transformation maligne des lésions dues aux HPV ;
- du type d’HPV :
- les types HPV 6 et HPV 11 causent des lésions cutanées et muqueuses bénignes (verrues vulgaires, verrues plantaires, verrues planes, condylomes ano-génitaux, verrues génitales, épidermodysplasie verruciforme et papillomes laryngiens);
- les types HPV 16, 18, 31, 33 et 35 sont associés à des néoplasies cervicales intra-épithéliales et au cancer du col de l’utérus.
| Lésions | Type de papillomavirus |
|---|---|
| Lésions cutanées | |
| Myrmécie | 1 |
| Verrues vulgaires | 2-4-29-75-76-77 |
| Verrues planes | 3-10-28 |
| Verrues intermédiaires | 10-26-27-28-29 |
| Verrues des bouchers | 7 |
| Maladie de Bowen | 34 |
| Kératoses actiniques | 36 |
| Kératoacanthome (un seul cas) | 37 |
| Mélanome (un cas) | 38 |
| Carcinome spinocellulaire | 41-48 |
| Lésions précancéreuses | 49 |
| Papillome maxillaire inversé | 57 |
| Kyste épidermoïde plantaire | 60 |
| Verrue myrmécie kystique | 63 |
| Verrues pigmentées | 65 |
| Lésions bénignes de l’épidermodysplasie verruciforme | 5-8-9-12-14-15-17-19-20-22-23-24-25-36-46-47-49-59 |
| Cancers de l’épidermodysplasie verruciforme | 5-8-20-47 |
| Lésions des muqueuses | |
| Condylomes de la muqueuse génitale | 6-11-54 (BR) |
| Néoplasie intraépithéliale anogénitale | 34-40-42-43-57-59-61-62-64-67-68-69 (BR) |
| Papulose bowénoïde | 34-55 (BR) |
| Papillome vulvaire | 42-70 (BR) |
| Hyperplasie vulvaire | 43 (BR) |
| Condylomes anogénitaux | 44 (BR) |
| Néoplasie intraépithéliale anale | 71-74 (BR) |
| muqueuse orale : maladie de Heck | 12-32 (BR) |
| papillomes oraux (immunodéprimés) | 72-73 (BR) |
| Cancer anogénital | 16-18-30-31-33-35-39-45-52-56-58-66 (HR) |
| Néoplasie intraépithéliale anogénitale | 35-39-45-52-56-58-69 (HR) |
| Néoplasie intraépithéliale et cancers génitaux | 51 (HR) |
| Cancers oraux et laryngés | 30 (HR) |
Verrue
La verrue est une petite excroissance de la peau ou une petite lésion qui peut être induite par un microtraumatisme, et peut apparaître sur presque toutes les régions du corps. On peut la retrouver sur la main, le coude, le genou, le visage, le pied ainsi que sur les organes génitaux.
Les verrues sont des tumeurs cutanées bénignes (non cancéreuses). Elles ont pour origine l’infection de la peau par un virus, le papillomavirus humain (HPV) dont on dénombre une cinquantaine de types différents.
On distingue plusieurs types de verrues :
- les verrues vulgaires le plus souvent dues aux HPV 2 et 4,
- les verrues planes dues aux HPV 3, 10 et 28,
- les verrues plantaires, qui peuvent être uniques, profondes et douloureuses à la marche (myrmécie due à HPV 1), ou multiples et contiguës (mosaïque due à HPV 2),
- les papillomes verruqueux,
- les verrues génitales, les condylomes,
- les kystes épidermoïdes à inclusions ou papillomes kystiques exclusivement dus à HPV 60.
Microscopie
Le caractère principal retrouvé en histologie est une vacuolisation des kératinocytes de la couche granuleuse et des couches supérieures de l’épiderme. On note des inclusions basophiles composées par les particules virales et des inclusions éosinophiles contenant une kératine anormale.
Dans la verrue vulgaire, il existe une hyperplasie épidermique à limites nettes qui associe une hyperacanthose et une hyperkératose ; l’altération fondamentale qui distingue la verrue des autres papillomes est la présence de remaniements cellulaires dans le corps muqueux de Malpighi : les cellules perdent leurs ponts d’union et apparaissent volumineuses, à cytoplasme vacuolaire, à noyau foncé pycnotique.
Verrues vulgaires
Les verrues vulgaires sont des formations tumorales épidermiques à bord net ; leur surface est rugueuse, kératosique. Leur taille varie de 1 à plusieurs millimètres. Des lésions très proches l’une de l’autre peuvent être confluentes.
Elles peuvent siéger sur l’ensemble du revêtement cutané, mais on les retrouve préférentiellement sur le dos des mains et sur la face d’extension des doigts. On note parfois un phénomène de Koebner (localisation des verrues sur des sites de traumatismes). Une verrue sous-unguéale ou périunguéale peut retentir sur la conformation de l’ongle et le déformer.
Les verrues des bouchers et des poissonniers sont un cas particulier : elles sont spécifiquement dues à HPV 7 alors que ce virus n’a jamais été isolé chez les animaux manipulés.
Verrues planes
Les verrues planes sont de petites formations prenant l’allure de papules de petite taille (3 à 4 mm de diamètre en général) de couleur contrastant peu avec la peau avoisinante (rose ou chamois). Leur surface peu kératosique est lisse. Elles se situent essentiellement au niveau du visage ou des membres supérieurs.
Verrues plantaires
Les verrues plantaires sont des verrues qui ont leur siège au niveau des points d’appui du pied. Les verrues disparaissent souvent toutes seules, mais le traitement abrège la période douloureuse et diminue le risque de contagion pour l’entourage.
Ce sont des tumeurs bénignes mais contagieuses, qui résultent d’une prolifération de cellules de l’épiderme. L’agent causal est un papillomavirus de type 1, 2, 4, 7 ou 63 (ces types sont classés sur la base des symptômes clinique visibles).
Elles sont plus rares chez les adultes car leur immunité acquiert une capacité de défense contre ces virus.
On suppose que le virus pénètre la peau via de minuscules coupures ou écorchures dans la couche cornée de la peau du pied. Les verrues ne deviennent visibles que plusieurs semaines ou plusieurs mois après l’infection. En raison de la pression sur la plante des pieds, la verrue est repoussée vers l’intérieur et peut être recouverte d’une couche de peau dure. Une verrue plantaire peut devenir très douloureuse si elle n’est pas traitée.
On décrit deux types de verrues plantaires :
- les myrmécies, qui sont des tumeurs profondes, douloureuses, localisées aux points d’appui (associées à HPV 1);
- les verrues plantaires en mosaïque, plus superficielles et même en relief, indolores, siégeant habituellement hors des points d’appui (associées à HPV 2).
Une confusion est parfois possible avec les durillons, oignons, ou les cors.
Les verrues plantaires sont souvent très douloureuses à la pression et à leur endroit, les stries de la peau (dermatoglyphes) sont interrompues. À maturité, elles sont constituées d’un centre blanchâtre qui s’enfonce profondément dans le derme, entouré d’une couronne kératinisée très importante.
Vue à la loupe, une verrue évoque souvent une forme de fleur, avec de minuscules pétéchies foncés ou des taches thrombosées évoquant des capillaires dans leur centre. Des saignements peuvent survenir si elles sont éraflées.
Papillomes verruqueux
Ce sont les verrues filiformes qu’on retrouve chez l’homme au niveau de la barbe; elles sont habituellement disséminées par le rasage. On peut en retrouver au niveau des paupières.
À signaler le cas particulier de la papillomatose cutanée floride : il s’agit de l’apparition rapide de nombreux papillomes verruqueux n’importe où sur l’ensemble du revêtement cutané, très souvent associée à un acanthosis nigricans. Cette entité entre dans le cadre des syndromes paranéoplasiques accompagnant ou pouvant révéler un cancer viscéral.
Papillomes kystiques
Les kystes épidermoïdes se présentent comme des verrues plantaires, mais avec conservation des dermatoglyphes.
Verrues génitales
Les condylomes (végétations vénériennes) sont sexuellement transmissibles (IST) et issues du papillomavirus humain.
Deux types de lésions dermatologiques peuvent prendre un aspect proche de celui des verrues :
- les Molluscum contagiosum sont des papules hémisphériques et translucides de 1 à 6 mm, avec un cratère central au sommet. Elles apparaissent sur le tronc, les aisselles, les membres et parfois sur le visage et les parties génitales. Très contagieuses, elles disséminent par autocontamination causée par le grattage. On les traite avec une curette ;
- les verrues séborrhéiques, qui devraient être appelées « kératoses séborrhéiques », sont des taches marron de squames grasses. Elles affectent essentiellement les personnes âgées et se décollent assez facilement. Elles ne sont pas d’origine virale. Le traitement classique est l’azote liquide à −196 °C. En cours de traitement, il ne faut pas s’exposer au Soleil. Des mutations d’un gène, FGFR3, qui code un récepteur aux facteurs de croissance, sont retrouvées dans 40 % de ces verrues.
Bactéries & Virus par maladie
ANGINE – Bactéries : streptocoque bêta-hémolytique du groupe A (SGA), streptococcus pyogenes, streptocoques bêta-hémolytiques (des groupes C, G, E, F), gonocoque, arcanobacterium Hæmolyticum, corynebacterium diphtheriae, fusobacterium nucleatum, borrelia vicentii, treponema pallidum, hæmophilus influenzae, hæmophilus parainfluenzae, branhamella catarrhalis, moraxella catarrhalis, pneumocoque, staphylocoque, bactéries anaérobies – Virus : adénovirus, virus influenzae, virus respiratoire syncytial, virus parainfluenzae, coxsackie, herpes simplex virus, echovirus coxsackie, rhinovirus, coronavirus, myxovirus influenzae, myxovirus parainfluenzae
Liste des Virus
A
virus d’Abelson — virus de la laryngotrachéobronchite aiguë — virus de la rivière Adelaide — virus adéno-associé (groupe) — Adenovirus
Virus de l’immunodéficience humaine — alpharetrovirus — Alphavirus — arbovirus — arbovirus C — arbovirus groupe A — arbovirus groupe B — Arenavirus (groupe) — virus de la fièvre hémorragique d’Argentine — Arterivirus — Astrovirus — Aura virus — virus de l’érythroblastose aviaire — virus de la bronchite infectieuse aviaire — virus de la leucémie aviaire — virus de la leucose aviaire — virus de la lymphomatose aviaire — virus de la myéloblastose aviaire — paramyxovirus aviaire — virus de la pneumoencéphalite aviaire — virus de la réticuloendothéliose aviaire — virus du sarcome aviaire — retrovirus aviaire type C (groupe)
B
betaretrovirus — Birnavirus — Bittner virus — BK virus — virus de la bronchite infectieuse aviaire — Bunyavirus — virus du lymphome de Burkitt
C
Capillovirus — Cardiovirus — Carlavirus — Carmovirus — CMV — virus du coryza — Coxackie A virus — Coxsackie B virus Crypotovirus — Cucumovirus — Cypovirus — cytomégalovirus — cytomegalovirus (groupe) — cytomegalovirus congénital
D
virus défectueux — deltaretrovirus — virus de la dengue — Densovirus — Dependovirus
E
virus Ebola — echovirus — echovirus 10 — echovirus 28 — echovirus 9 — virus de l’encéphalite — Enterovirus — virus de la fièvre hémorragique épidémique
F
herpesvirus félin — virus de la leucémie féline — Filovirus — FIV — Flavivirus
H
H1N1 — H3N2 — H5N1 — H5N2 — H5N3 — H7N2 — H7N3 — H7N7 — H9N2 — Hantavirus — virus de la fièvre hémorragique — Hépadnavirus — virus de l’hépatite A — virus de l’hépatite B (groupe) — virus de l’hépatite C — virus de l’hépatite D — virus de l’hépatite delta — virus de l’hépatite E — virus de l’hépatite F — virus de l’hépatite G — virus de l’hépatite — virus de l’hépatite (non-humain) — HHV-1 (HSV1, virus de l’herpès 1) — HHV-2 (HSV2, virus de l’herpès 2) — HHV-3 (Virus varicelle-zona) — HHV-4 (Virus d’Epstein-Barr) — HHV-5 (Cytomégalovirus) — HHV-6 — HHV-7 — HHV-8 — HIV-1 — HIV-2 — HPIV
I
influenza A virus — influenza B virus
L
virus de la fièvre de Lassa — Lyssavirus —
M
Mono nomo nucléose
N
virus du Nil occidental
O
P
parainfluenza virus type 3
R
Rotavirus
S
SA 11 simian virus — SA2 virus — Sabia virus — Sagiyama virus — Saimirine herpesvirus 1 — salivary gland virus — sandfly fever virus group — Sandjimba virus — SARS virus — satellite virus — SDAV (sialodacryoadenitis virus) — sealpox virus — Semliki Forest Virus — Sendai virus — Seoul virus — sheeppox virus — Shope fibroma virus — Shope papilloma virus — simian foamy virus — simian hepatitis A virus — simian human immunodeficiency virus — simian immunodeficiency virus — simian parainfluenza virus — simian T cell lymphotrophic virus — simian virus — simian virus 40 — Simplexvirus — Sin Nombre virus — Virus de Sindbis — smallpox virus — Sobemovirus — South American hemorrhagic fever viruses — sparrowpox virus — spring beauty latent virus — Spumavirus — squash mosaic virus — squirrel fibroma virus — squirrel monkey retrovirus — SSV 1 virus group — STLV (simian T lymphotropic virus) type I — STLV (simian T lymphotropic virus) type II — STLV (simian T lymphotropic virus) type III — stomatitis papulosa virus — submaxillary virus — suid alphaherpesvirus 1 — suid herpesvirus 2 — Suipoxvirus — swamp fever virus — swinepox virus — Swiss mouse leukemia virus — Virus syncytial
V
VHA — VHB — VHC — VHS — VHS-1 — VHS-2 — VIH-1 — VIH-2 — VZV
Maladie de Verneuil ou hidronsadénite
Inflammation chronique de la peau affectant les zones riches en glandes sudoripares (qui produisent la sueur).
Les localisations habituelles sont le dessous des bras, la région des organes sexuels, le pli des cuisses et les fesses.
La cause est mal connue, mais l’hypothèse avancée est celle d’une anomalie de la production de sueur avec une macération locale.
Les premières manifestations sont des démangeaisons (prurit) et une exagération de la sécrétion de sueur (hyperhidrose). Puis apparaissent de petites boules (nodules), isolées ou regroupées, douloureuses, saillant sous la peau devenue rouge, qui s’affaissent et s’ouvrent en laissant échapper du pus.
L’évolution se fait par poussées sur plusieurs années avec des périodes de rémission. Il existe également le risque de développement d’un cancer.
La peau est une barrière contre les germes microbiens. Mais si ses défenses naturelles sont affaiblies ou si elle est blessée, agressée, elle peut devenir le siège du développement d’une infection. Elle peut aussi être perturbée par une maladie infectieuse distante.
Bien sûr, de nos jours, nous disposons de tout un éventail d’antibiotiques et autres traitements antimicrobiens. Mais la résistance des germes augmente à la suite d’abus thérapeutiques. De plus, les traitements antibiotiques n’ont jamais empêché les récidives ni la chronicité, puisqu’ils ne s’adressent pas aux capacités immunitaires de l’organisme.
L’homéopathe, dans le cas de suppurations aiguës, ne tiendra compte ni du germe en cause, ni de la localisation, mais du stade d’évolution de l’inflammation. Il aide ainsi le processus à évoluer harmonieusement vers la guérison, en prévenant les récidives par un traitement général mais aussi souvent local.
S’il y a inflammation
L’inflammation accompagne le phénomène infectieux. On retrouve ici les quatre signes bien connus de l’inflammation : rougeur, chaleur, douleur, tumeur.
La congestion cause une rougeur brillante, rayonnante de chaleur. Les douleurs sont vives, aiguës, pulsatilles, lancinantes, avec hyper- sensibilité de tous les sens, souvent une température élevée avec soif, BELLADONNA.
Il y a inflammation avec hypersensibilité à la douleur, au froid, au moindre contact même celui des vêtements. Les douleurs sont piquantes, intenses, comme par des échardes. HEPAR SULFUR.
Le remède est aussi indiqué au stade curatif, il faut donc être prudent et bien suivre le processus : hautes dilutions au début, au stade inflammatoire (9 ou 15 CH), pouvant faire régresser la lésion, basses dilutions au stade du pus collecté (4/5 CH)
Tous les états inflammatoires avec douleurs brûlantes intenses obligeant à marcher, s’accompagnant rapidement de prostration, avec coloration bleuâtre des lésions, appellent TARENTULA CUBENSIS.
Si apparaissent des douleurs, un prurit brûlant comme par des charbons ardents amélioré par la chaleur locale, aggravé par le froid, avec tendance à la suppuration, et si l’état général s’altère rapidement vers l’anxiété, l’agitation, l’insomnie, ARSENICUM ALBUM.
Si la peau suppure
Le pus est un liquide épais, opaque, qui se forme localement en cas d’infection et contient des globules blancs (leucocytes) abîmés (ayant servi à la lutte contre l’invasion microbienne) et des microbes. Il doit être éliminé.
Si le pus est mélangé à du sang, sentant le vieux fromage et si le pus peut s’évacuer vers l’extérieur, HEPAR SULFUR en basse dilution
Il y a des douleurs brûlantes avec infiltration locale bleuâtre et état présepticémique (prostration). Ce sont souvent les suites de piqûres d’insectes et de blessures septiques, ANTHRACINUM.
L’inflammation suit une évolution lente et progressive vers la suppuration, sans dégagement de chaleur locale, mais avec des douleurs moins vives aggravées la nuit et par la chaleur et avec du pus verdâtre, sanguinolent, excoriant, MERCURIUS SOLUBILIS.
Il y a ici tendance phlegmoneuse, petite fièvre accompagnée de tachycardie paradoxale, avec pus d’odeur cadavérique, PYROGENIUM, l’« antibiotique homéopathique ». On peut aussi utiliser, dans les mêmes indications, PUTRESCINUM.
Les suppurations traînent ou récidivent
Dans le cas de toute suppuration persistante sans tendance à la guérison, sur un état général affaibli, Si LICEA.
En cas de plaies qui ne guérissent pas, avec écoulements purulents, épais, jaunâtres, grumeleux,
CALCAREA SULFURICA.
Si les suppurations sont périodiques chez des sujets amaigris, affaiblis, frileux : PSORINUM.
Il y a peu de douleurs, avec une zone indurée entourée d’une hypervascularisation (nombre excessif de petites veines), CARBO ANIMALIS.
En cas de brûlures vives pruriantes, aggravées par le froid, avec une exsudation (sécrétion) irritante, fétide, l’apparition du stade collecté est lente, CARBOLICUM ACIDUM.
POUR NETTROYER LA PLAIE à l’aide d’une compresse stérile plusieurs fois par jour
H.A. = Hydrolat
- H.A. Laurus nobilis 250 ml
- H.A. Chamaemelum nobile 250 ml
- H.A. Rosa Damascena 250 ml
- H.A. Thymus CT thujanol 250 ml
Transpiration excessive :
- H.E. Palmarosa 2 ml
- HE. Ciste ladanifère CV Corse 2 ml
- H.E. Géranium rosat CV Egypte 2 ml
- H.E. Sauge officinale 1 ml
Conseil d’utilisation : 2 gouttes du mélange en application locale cutanée ou dans votre crème 2 fois par jour.
SUEURS FÉTIDES ET TRANSPIRATION EXCESSIVE
- H.E. Cymbopogon martinii 0,5 ml
- H.E. Salvia officinalis 2,5 ml
- H.E. Lavandula vera (angustifolia) 0,5 ml
- H.E. Pelargonium asperum 1,5 ml
- CV Egypte Crème cétylique (par exemple) ad 50 ml
S/ 1 à 2 applications par jour sous les aisselles, la plante des pieds…
ABCES CUTANE
- H.E. Ajowan 1 ml
- H.E. Lavande vraie 1 ml
- H.E. Tea tree 1 ml
- H.V. Calophylle inophylle 2 ml
Conseil d’utilisation : 3 applications locales du mélange par jour pendant une semaine.
Bain chaud aromatique
Soulignons l’intérêt majeur du bain chaud aromatique selon la technique de Salmanoff qui, créant une fièvre artificielle, mobilise les globules blancs et aide à l’élimination des agents infectieux.
Formule anti-infectieuse pour le bain : girofle + cannelle r+ lavande + niaouli + origan + pin + sarriette : 4 gouttes de chaque diluées dans un solvant alcoolique ou du lait en poudre, à mettre dans le bain au dernier moment. Commencer le bain à 37°, puis faire monter progressivement la température de manière à créer une fièvre artificielle. Rester dans le bain 115 à 20 mn (déconseillé aux cardiaques et aux sujets qui ont des varices). Sortir du bain et rester une heure au chaud.
Pratiquer des onctions de lavande ou d’eucalyptus radiata ou polybractea. Boire de la tisane chaude pour faciliter la transpiration.
L’intoxication et les infections
Les excès alimentaires, les produits chimiques absorbés par notre organisme, les abus médicamenteux débordent les possibilités d’élimination de notre foie, organe d’épuration du sang. L’organisme n’a d’autre possibilité d’éliminer les poisons que constituent ces déchets que de les dériver vers les organes naturels de rejet : peau, nez, poumons, vagin.
Ces écoulements bénéfiques doivent être de courte durée. En effet, l’inflammation qui en résulte (écoulement de pus) crée un terrain propice au développement de germes pathogènes, de champignons et de parasites vivant au niveau la peau et des muqueuses. L’accumulation des toxines (résidus du métabolisme des cellules et des microbes) et des toxiques (poisons) entraîne ce que les homéopathes appellent la psore. Cet état se traduit par un encrassement du sang et un ralentissement circulatoire favorisant les inflammations et les infections.
Soins naturels :
- luttez contre la constipation
- adoptez une alimentation saine, équilibrée, légère, issue de culture biologique, riche en vitamines, en sels minéraux assimilables et en fibres de cellulose (céréales complètes, légumes). Les infections chroniques disparaîtront comme par enchantement, l’usage des antibiotiques deviendra exceptionnel.
- Évitez les produits chimiques dans votre alimentation ainsi que les produits raffinés.
- Surveillez les étiquettes (colorants chimiques, édulcorants, conservateurs)
- Méfiez-vous des boissons à base de produits chimiques.
Attention aux sucres rapides en excès (glucose), souvent cachés dans les aliments et qui favorisent le diabète et les infections.